
運動星球
美專家:肌肉中的肝醣有多少,能決定耐力你體能有多好!
2020-06-30
是否在做一些運動時,總覺得上氣不接下氣外,體力也隨之殆盡?然而要怎麼增加體能其實關鍵在於你的肌肉。根據國際著名的醫學期刊《美國醫學會雜誌》發表一項研究,此研究發現,人體體能的好壞是由肌肉內肝醣的多寡來決定,然而研究結果顯示,肌肉肝醣、體能以及死亡率其實都有密切的關係。

美專家:肌肉中的肝醣有多少,能決定耐力你體能有多好! ©fitness19.com
耐力體能好,死亡率較低
根據國際著名的醫學期刊《美國醫學會雜誌》( The Journal of the American Medical Association, JAMA ) 早期的大樣本研究結果顯示,人體運動耐力的好壞可以預測未來的存活機率。此研究設計為每5年測量一次受試者的耐力體能。結果發現,未來死亡率由低到高的群體依序為:維持好耐力者、耐力退化後恢復者、兩次檢測耐力皆較差者,無論是20~40歲、 40~50歲,或是50~60歲到60歲以上等不同年齡的群體均呈現一致的結果,然而死亡風險的差距可由4倍(60歲以上)到10倍(20~40歲)。

©womenshealthmag.com
肌肉肝醣的多寡,決定耐力體能的好壞
人體肌肉在安靜狀態下主要以消耗脂肪組織的脂肪為主,而在運動過程中肌肉則以大量消耗三磷酸腺苷(adenosine triphosphate,簡稱ATP)為主。支撐ATP快速生產的能源主要來自於肌肉內儲存的肝醣,雖然血糖也會在肌肉快速收縮時加速滲入肌肉內,但細胞膜轉運過程較慢,仍緩不濟急。肝醣的優勢在於它已儲存在細胞內部,當氧氣還來不及進入肌肉時,肝醣便可迅速分解為葡萄糖,透過無氧代謝快速釋放能量,以維持肌肉內ATP濃度恆定,使肌肉在高速挑戰下仍可正常運作。相對的,脂肪無法在缺乏氧氣時分解,因此只能作為人體安靜狀態下的主要能源,然而在進行超過1分鐘的最大負荷高強度運動時,肌肉肝醣決定了耐力體能的好壞。

澱粉是補充肌肉肝醣的最佳來源
人體肝醣的結構都是由葡萄糖所構成。因此,要使運動後迅速恢復肌肉肝醣的最佳方法就是攝取澱粉。運動後要迅速恢復肌肉肝醣,澱粉比果糖的效果更好。由於肌肉對果糖的吸收運轉機制較弱,飲食攝取的果糖大部分被肝臟吸收,果糖對肌肉肝醣儲存的貢獻極小,故大多數市面上買到的果糖飲料並非補充肌肉肝醣的最佳來源。

©planetmuscle.com
培養運動習慣,可使得這個合成機制移向受挑戰的肌肉組織,使肌肉組織能儲存較多的肝醣與蛋白質,同時使得其他組織也能發會較大效益喲。
資料來源/ILSI Taiwan、JAMA
責任編輯/妞妞


運動星球
減肥有助腦子好! 研究發現 BMI 過高易失智、憂鬱
2020-08-24
身體質量指數(BMI)是世界衛生組織建議衡量肥胖程度的基礎標準,對我國成人 BMI 建議維持在 18.5 至 24 之間。而根據一項發表於《阿茨海默症雜誌》的新研究指出,BMI 高代表流向大腦的血液減少,使罹患失智症,尤其是阿茲海默症的風險升高,更與憂鬱症、躁鬱症等精神疾病有關。如果想改善大腦,調整飲食習慣和運動,好好控制自己的體重是有效方法。

減肥有助腦子好! 研究發現 BMI 過高易失智、憂鬱
保持體重與保持健康的關聯已眾所周知,例如預防癌症與心血管疾病相關死亡,但最近一項研究顯示,保持穩定體重也會影響你的大腦健康!
這項研究人員分析了來自一萬七千多人做過超過三萬五千次的腦部掃描,查看其血液流動和大腦活動。他們根據參與者的體重做比較,並評估人們在休息時與執行集中注意力活動時的大腦活動差異。研究對象平均為 40 歲男女,但接受掃描的年齡範圍從 18 至 94 歲不等,並以 BMI 分別他們,該指數將體重分為過輕、健康體位、過重、輕度肥胖、中度肥胖與重度肥胖。
研究人員發現,無論在休息或是集中注意力時,隨著 BMI 增加,流入大腦的血流降低。而流向大腦的血液越少,罹患失智症(尤其是阿茲海默症)的風險就越高。此外,大腦血液供應減少還會與其他疾病有關,例如注意力不足過動症、憂鬱症、躁鬱症和精神分裂症。
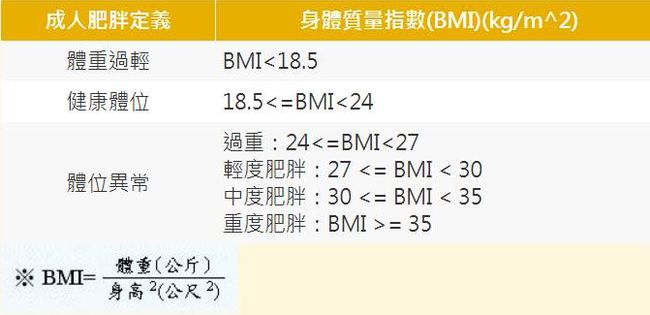
BMI 測試 ©衛生福利部國民健康署
該研究第一作者 Daniel Amen 醫學博士表示,通常 BMI 越高,與超重相關的健康風險(如糖尿病、高血壓、高膽固醇)就會越高,但值得注意的是,BMI 數據本身並不是衡量「健康」,而是衡量「身材(肥胖程度)」,且 BMI 是最基本粗略的評估,所以有可能無法精準預測,例如你雖然在健康體重範圍內,但過著不健康的生活方式;或是你肌肉發達體脂較少,BMI 卻落在超重範圍。
無論如何,Amen 博士指出,保持體態是長期維持大腦健康的關鍵。原因在於脂肪細胞會增加炎症機會,而炎症已被證實會損害包括大腦在內的所有器官。此外,脂肪細胞會儲存毒素,並進一步損害大腦。

脂肪細胞會增加炎症機會,並會儲存毒素,進一步損害大腦
盡管這項研究並不是第一個將肥胖與腦功能障礙聯繫起來的大型研究,但以往使用類似方法的研究,多數顯示肥胖與大腦功能關聯有限,尤其是對老年人。但這項研究著重在大腦血流上,這可以更敏感且能更早發現和腦功能障礙有關的變化。
這項研究帶來另一個好消息是:減肥和維持體重是減緩炎症的重要方式,也有助於大腦健康。Amen 博士指出,人們可通過康復環境來改善大腦,例如改變飲食營養習慣、維持運動訓練。
資料來源/Runner's World
責任編輯/Dama

運動星球
肌肉抽筋 Muscle Cramp
2016-12-30
肌肉抽筋就是所謂的肌肉痙攣,它是因為肌肉產生不自主的強直收縮,在日常生活中,由其運動時經常可見,特別是一些長時間向跑步或游泳這類型的運動。
當發生時,肌肉堅硬,疼痛難耐,往往無法立刻緩解,處理不當時更會造成肌肉的損傷,因此,我們應對其有充分的認識,並了解處理方法,進而避免肌肉抽筋的發生,將傷害降至最低。

肌肉抽筋
發生原因
抽筋的真正機轉目前尚未被確知,大多數的研究結果認為,肌肉抽筋是起因於神經或神經肌應激閾值降低,使得肌肉的神經行動頻率突然增加,造成肌肉強直收縮。下列有幾種情況較易引起抽筋的發生:
- 疲勞:身體疲勞時,肌肉的正常生理功能會改變,此時肌肉會有大量的乳酸堆積,而乳酸會不斷的刺激肌肉痙攣。
- 電解質不平衡:運動中大量出汗,特別在炎熱的氣候下,會有大量的電解質流失。汗得主要成分是水和鹽,而鹽和肌肉收縮有關,流失過多的鹽會使肌肉興奮造成抽筋。
- 寒冷的刺激:在寒冷的氣候中,例如游泳時受到冷水的刺激,特別是熱身運動沒有準備充分,容易導致肌肉抽筋,主要原因是肌肉會因寒冷而興奮性增高所致。
預防方法
- 首先要加強身體適能,提高體能水準,尤其應提高肌肉對溫度的適應能力和肌耐力
- 運動前必須做好準備活動,對活動肌群進行伸展,尤其是容易發生「抽筋」的肌肉可事先做適當按摩
- 冬季的運動活動要注意保暖
- 夏季運動,尤其是進行劇烈運或長時間運動時,需注意水分的補充,並可適當飲用淡鹽水或運動飲料
參考資料
1.《完全跑步聖經》,天下出版公司出版 (2015)
2. Runners World
3. 運動生理學網站
2. Runners World
3. 運動生理學網站


