
優活健康網
台灣中風病例增!如何在高風險季節有效預防與治療肢體痙攣?
2024-11-22
入冬小心腦中風,許多中風患者生活無法自理,還要當心中風後肢體痙攣造成失能。鍾先生在33歲時,體重達133公斤,某日上班途中出現嚴重頭暈症狀,說話、走路嘴巴歪斜,左半身中風失去知覺,緊急送醫後診斷為缺血性腦中風,無法自己翻身、上下床,爸媽、妹妹輪流照顧他,讓家人工作、照護兩頭燒。

冬季氣候溫度變化較大,很容易導致腦部中風!
所幸,經醫療團隊安排,一週6天的密集復健訓練下,3個月後鍾先生已能自行拄著拐杖出院,獨立搭公車回診復健,後續也成功重返職場。然而,中風後引發的肢體痙攣導致左手無法伸直,讓他自嘲是「單手超人」,只能靠右手處理生活事務。直到接受肉毒桿菌素治療,並搭配規律復健下,左手已經能拿起水杯、輔助右手工作。
中風後肢體痙攣為失能主因
台灣腦中風學會理事長、新光醫院中風中心主任連立明表示,根據台灣中風登錄資料,患者中風後1個月內失能比例為61.2%,半年內失能比率達51.72%。其中造成中風後失能的最大主因就是「肢體痙攣」,不僅患者失去生活自理能力,照護者的工作和生活也受到明顯影響。
台灣腦中風病友協會理事長周中興表示,每年台灣至少新增3萬名中風患者,患者中風後有9成會出現肢體痙攣相關症狀,但實際上卻只有約6成8患者確診,這是由於肢體痙攣並非在中風後馬上出現,而是1個月到半年之間都有可能發生,且發生時間、嚴重程度及對患者的生活功能影響程度不一。
台灣腦中風病友協會公布最新「腦中風患者與照護者生活大調查」回收345份有效問卷,結果顯示,僅3成7患者在中風後可自行進食,2成5能自行洗澡及更衣,生活大小事都需依賴家屬或照護者協助;同時,有6成照護者工作、身心及生涯規劃受影響,造成「一人中風,全家發瘋」的負擔極重。
中風後肢體痙攣常見4部位
台大醫院神經部主治醫師蔡欣熹表示,中風患者失能比例高,有4成患者會在中風後6個月內出現肢體痙攣,是導致失能的主要原因之一。中風後肢體痙攣最常見的部位包括:
手肘彎曲
手腕緊繃
腳踝
肩膀內收
蔡欣熹說明,當腦細胞壞死時,運動神經的興奮和抑制失衡,會出現肩膀內收、手肘屈曲等情況,常見拳頭緊握的姿勢猶如「小叮噹手」,通常中風時間拉長,發生肢體痙攣的比例會升高,但其中僅不到4成患者持續復健超過半年。
中風後1年內為復健關鍵期
蔡欣熹說:「中風後6個月至1年是治療關鍵期,這段期間內運動能力恢復最快,建議患者盡快實行高強度的密集復健。」但患者及照護者常誤以為在復健過程中,所產生的肢體疼痛、緊繃症狀是痙攣加重情形,進而降低持續復健的意願,事實上,停止復健可能造成永久性關節攣縮,形成永久失能。
蔡欣熹提醒,規律復健運動至關重要,完整的復健計畫及藥物治療應並行,目前已有口服肌肉鬆弛劑等抗痙攣藥物,若治療效果不佳,也可選擇近年新興的肉毒桿菌素治療,能抑制神經傳導物質釋放,達到抑制肌肉收縮的效果。
肉毒桿菌治療有條件給付
蔡欣熹解釋,醫師會評估患者各部位張力及關節活動度,調整所需的肉毒桿菌劑量,每3~4個月局部注射1次,可對張力過大的上下肢肌肉達到放鬆效果、避免攣縮,且沒有全身性的副作用,待肌肉張力減緩後,再搭配積極復健訓練,有助於減緩疼痛、改善痙攣和增加行動能力,也能較恢復正常肢體外觀。
蔡欣熹補充,肉毒桿菌治療目前健保有條件給付,治療約3週就有肌肉鬆弛效果;若中風後初期肌肉張力太大,也可考慮自費使用。肉毒桿菌治療也成為台灣神經學學會、台灣復健醫學會與台灣腦中風學會之「腦中風後痙攣治療指引」建議的優先治療方式。
/ 關於優活健康網 /

《優活健康網》為台灣極具專業權威性的健康知識平台,擁有完整醫療記者與編輯群,提供最正確的就醫認知與醫療知識。
【Uho優活健康網】:http://www.uho.com.tw/
【Uho優活健康網粉絲團】:https://www.facebook.com/uhofbfans/


運動星球
4組瑜伽動作幫你改善骨盆前傾、矯正體態
2018-12-05
骨盆前傾對許多女性來說是一個困擾,不僅體態會不好看,連健康都會受到影響。對於懷孕時期的女性,必須挺著有2-3公斤的肚子,這段時間對腰部的壓力也會增加許多,所以這時準媽媽們,也會時常出現腰酸背痛等情況,甚至在生產完時,骨盆也會跑位,這時透過瑜伽動作來伸展骨盆、髖關節以及大腿內側肌肉,進而緩解緊繃的肌肉,並將骨盆拉回身體正確位置上。

4組瑜伽動作幫你改善骨盆前傾、矯正體態 ©megavogue.com
1 嬰兒式 Child Pose
嬰兒式除了可以改善骨盆前傾外,還可以伸展到背部、脊椎,來舒緩這些不適。
步驟1:跪在瑜伽墊上,將上半身往前趴,雙手打直往前伸。
步驟2:停留3-5分鐘後,回到初始位置。

嬰兒式 Child Pose ©gaia.com
2 橋式 Bridge Pose
橋式除了可以改善骨盆前傾外,還可以伸展到臀部、腹部,幫助線條雕塑。
步驟1:平躺於地,屈膝保持在舒適角度,雙手放置兩側,將背部往地面平貼,收緊肚子預備。
步驟2:臀部抬起,讓身體呈一直線,停留3-5個呼吸後再回到平躺狀態。

橋式 ©yogaoutlet.com
3 駱駝式 Camel Pose
駱駝式除了可以改善骨盆前傾外,還可以伸展到脊椎、腰部,改善姿勢不良所帶來的不適。
步驟1:採高跪姿,腳跟與小腿貼在瑜伽墊上,膝蓋與臀部成一直線做準備。
步驟2:雙手撐在臀部上方,手掌方向可以自身舒適選擇朝上或是朝下,手肘彼此之間保持平行,不要向外張開。
步驟3:夾緊臀部與肩胛骨,上身向後傾,抬起胸口,視線注視天花板。
步驟4:雙手移動到腳跟上,並撐住腳跟。如果頸部不會感到不適,將頭向後仰,讓脊椎可以完全伸展,維持3-5個呼吸的時間。

駱駝式 ©yogajournal.com
4 新月式 Crescent Pose
新月式除了可以改善骨盆前傾外,還可以伸展到脊椎、手臂,改善姿勢不良、過度使用肌肉所帶來的不適。
步驟1:四足跪姿在瑜伽墊上。
步驟2:將右腳往前跨出,左腳往後延伸,呈現一個低弓箭步。
步驟3:雙手合十擺放在胸口。
步驟4:吸氣將雙手往上延伸,在漸漸將上半身往後仰,停留3-5個呼吸後換邊進行。

新月式 ©yogajournal.com
資料來源/Mega Vogue
責任編輯/妞妞

運動星球
扁平足的選鞋與治療方式
2018-01-09
扁平足,台語俗稱「鴨母蹄」,意味腳掌像鴨子蹼一樣平貼於地面。前面曾提過,扁平足患者由於足弓塌陷,而無法吸收身體重量及地面的反作用力,因此會增加運動時重力對關節產生的衝擊。
成年人約二到三成有扁平足。而且扁平足也有部分遺傳傾向,父母長輩若是扁平足,小孩也有較高機率為扁平足。

Women Fitness ©Women Fitness
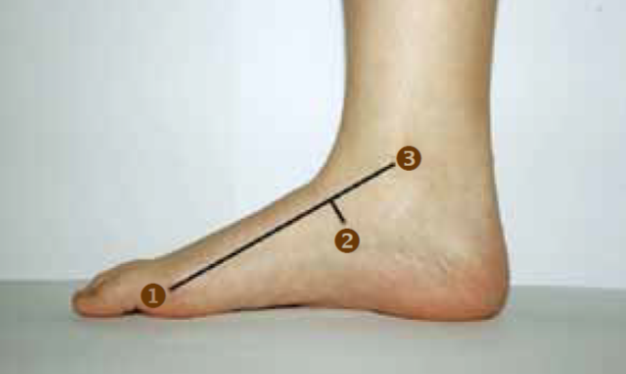
1 費斯線( Feiss line)
將內踝下緣凸起❸到第一趾骨頭❶連成一線,若舟狀❷在❶∼ ❸連線之下,則為扁平足。
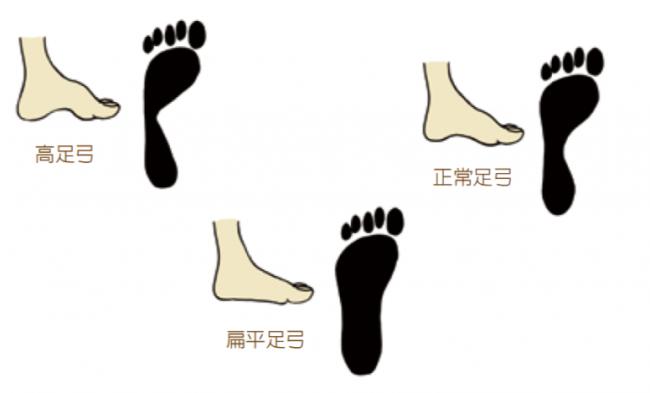
2 濕足印
在地上鋪兩張白紙,雙腳打濕,然後分別在兩張白紙上壓一下後離開,看雙腳的受壓面積。白紙被打濕的部分就是受壓的部分。足印的內側面積可參考下頁圖,比較足弓偏較高或低。
門診有非常多患者其實並不知道自己是扁平足,直到因為腳痛、膝蓋痛、腰痛、全身痛而前來就醫時,才被我看出其實都是扁平足造成的全身問題!有些人就算側面看起來足弓正常,但有拇趾外翻、鞋內側凸出、走路外八、跟骨外翻等間接扁平足特徵,還是可以判定為扁平足。
有趣的是,有些人會有「拒絕承認扁平足症候群」,而且以男性居多。他們通常會說:「我活了 30年,沒有人說我是扁平足。」「我爸爸媽媽都沒有扁平足。」「可是我有當兵啊,體檢時沒診斷出扁平足!」「我上次有做足測,測出來足弓正常。」此時,我都會笑笑跟他們說:「你真的是扁平足,以上這些症狀你都符合。我看過很多例子了,相信我吧!」
間接扁平足特徵
若有以下情形,有極高的機率是扁平足,若不確定建議還是由專業醫師判斷較準確。
1.拇趾外翻
2.走路外八
3.足跟歪斜
4.前足寬扁
5.舟狀骨下降
6.第一趾骨下降
7.鞋子變形
正常拇趾向外的角度需小於 15°,超過即為拇趾外翻。常合併趾關節滑囊炎,會反覆發炎而非常疼痛。若無治療必定持續惡化。需使用鞋墊改善整體足部力學狀態。
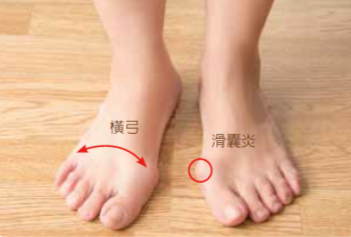
橫弓、滑囊炎、無橫弓支撐,因此各腳趾受體重影響
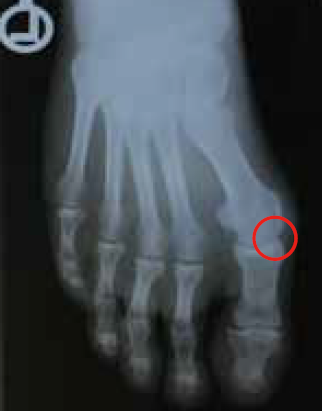 X光之下的拇趾外翻角度向外歪斜變形
X光之下的拇趾外翻角度向外歪斜變形
健康的腳趾
健康腳趾的定義是:每一根趾頭都正常朝前,無爪狀勾起,趾間空隙固定,無跨趾、外翻等現象。任何腳趾變形、爪狀趾,都會影響足部筋膜,最終影響到全身筋膜,不可不慎。擁有健康腳趾的要點:
1. 大小合適的鞋子:鞋子太小會導致腳趾擠壓變形,太大時足部需過度用力抓住鞋底,腳趾也容易變形。
2. 不穿過軟的鞋子:底部過軟足部會不自覺用力抓造成問題。
3. 穿五趾襪:此為最簡單並有效的方法。五趾襪可以長期維持腳趾的健康。
扁平足的治療
門診病患中有些跑者膝、髂脛束症候群(詳見本章最後「堡醫師小診所)改善很慢,其中很多其實是因為扁平足沒有矯正造成的。扁平足不一定是雙側同時出現,以下組合皆有可能:
1. 正常足+扁平足
2. 正常足+偏低足
3. 偏低足+偏低足
4. 扁平足+偏低足
扁平足可嘗試先放鬆足部、小腿過度緊繃的筋膜後,鍛鍊足部肌肉,便能小幅度改善足弓的狀況。(詳見本章最後「堡醫師小診所」)
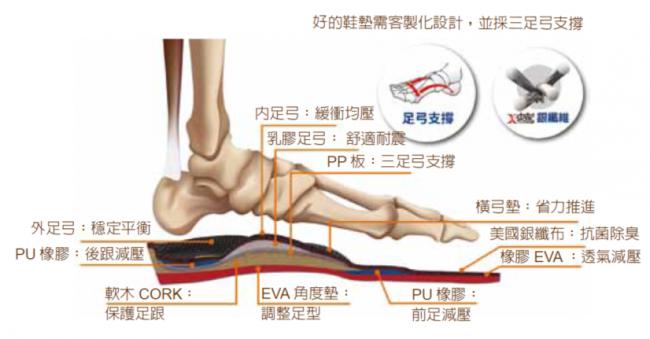
當兩腳足弓不等高時易造成後續的骨盆歪斜、膝蓋痛等問題。矯正方式是使用特製鞋墊來改善下肢骨架的排列方式,直接撐出足部的立體三足弓構造,平均分散足部不平衡的壓力,達到改善的效果。特製鞋墊通常需較厚才能達到較好的支撐。最好的方式是做好鞋墊後,帶著鞋墊去挑鞋子。先取出鞋子原本的鞋墊,再放入特製鞋墊,試穿後大小適合再買鞋。
鞋子的種類最好是運動鞋類型,鞋面不宜太軟,需有支撐性,才能有矯正效果。鞋子楦頭需較寬,因為扁平足的人通常腳板較寬,腳趾才不會因過度擠壓而變形。若症狀較嚴重可選高筒鞋效果更佳,但缺點是穿起來較悶熱也較笨重。

Q:扁平足可以跑步嗎?
A:當然可以。堡醫師的朋友就是嚴重扁平足,但還是可以征服超馬、超級鐵人等比賽。扁平足只是腳部較容易感到不適,經過鍛鍊後還是可以正常運動喔!
 足弓拖鞋適合平常步行
足弓拖鞋適合平常步行
Q:小朋友要穿鞋墊到幾歲?
A:建議成長中的小朋友穿至成年不再長高為止。在成長過程中使用鞋墊,會使下肢排列較好較直,讓骨骼、肌腱、韌帶正常發展,成年後較骨骼不會定型為:前足寬扁、跟骨歪斜。成人可視自身狀況,若容易腳痠、膝痛、腰痛等,確定是扁平足引起,使用鞋墊會對生活品質有所幫助。
Q:鞋墊多久該換?
A:視活動量及體重而定。活動力高及體重較重的小朋友磨損較快,約 6個月到 1年更換。成人在一般活動量下約可維持 1 ∼ 3年。
Q:鞋墊要運動時穿,還是平時穿?
A:建議平日站立、走路時最好都有鞋墊支撐。若是短時間的運動如打球,人體自然會收縮足部肌肉,鞋墊的角色就沒那麼重要,而且可以減少運動時鞋墊的損耗。但若經濟無虞,穿著運動也無妨。
扁平足造成的全身影響
扁平足造成的全身問題,也是堡醫師的切身之痛。因為本身就有低足弓問題,加上運動讓足部過度使用,足部筋膜問題更是加雪上加霜,長久之後即影響全身造成全身疼痛。
堡醫師遇過無數肩頸痠痛的病人,不管怎麼按摩、捶打、吃藥、貼布、擦痠痛藥膏 ⋯⋯都治不好,更有人是從 20 ∼ 25歲開始,肩頸痠痛就再也沒好過!沒有這種痠痛問題的人其實難以理解,常會說:「你就是上班上太久啊!」「你就是姿勢不良啊!」「你就是缺乏運動啊!」 ⋯⋯追根究柢,其實都是扁平足惹的禍。成年後,因為柔軟度降低,需要工作、久坐,筋膜開始變硬、含水量下降,再藉由代償問題進而影響全身。解決這個問題最好的方法就是顧好下肢,特別是扁平足,上半身問題自然就能痊癒。
對足部本身而言,扁平足會因支撐力不夠而造成拇趾外翻、韌帶扭傷不易痊癒、足部肌肉痙攣痠痛等問題。更進一步甚至會影響腳踝、小腿、膝蓋及骨盆。
書籍資訊
◎圖文摘自如何出版, 侯鐘堡 著作《顧好下肢筋膜,全身痠痛out!:鐵人醫師最想告訴你的復健眉角》一書。
天啊!原來問題出在下肢筋膜!90%的痠麻痛,這樣就能根治
◆專攻運動傷害:作者身兼226K超級鐵人三項選手&復健科醫師,對於運動傷害更能感同身受、精準診斷。
◆從筋膜看全身:結合復健專科與運動醫學知識,以筋膜角度,從足部找出全身痠痛根源。
◆自己在家做復健:利用簡易檢測及彼拉提斯伸展筋膜,教你行得正坐得直,徹底擺脫痠麻痛。
◆解答復健迷思:推翻傳統對復健治療的刻板印象,推廣正確的運動&保養觀念。
◆補充復健新知:運動治療+復健治療雙管齊下,對症下藥。
•更多如何出版《顧好下肢筋膜,全身痠痛out!》資訊 請點此
責任編輯/瀅瀅
1 費斯線( Feiss line)
將內踝下緣凸起❸到第一趾骨頭❶連成一線,若舟狀❷在❶∼ ❸連線之下,則為扁平足。

2 濕足印
在地上鋪兩張白紙,雙腳打濕,然後分別在兩張白紙上壓一下後離開,看雙腳的受壓面積。白紙被打濕的部分就是受壓的部分。足印的內側面積可參考下頁圖,比較足弓偏較高或低。

門診有非常多患者其實並不知道自己是扁平足,直到因為腳痛、膝蓋痛、腰痛、全身痛而前來就醫時,才被我看出其實都是扁平足造成的全身問題!有些人就算側面看起來足弓正常,但有拇趾外翻、鞋內側凸出、走路外八、跟骨外翻等間接扁平足特徵,還是可以判定為扁平足。
有趣的是,有些人會有「拒絕承認扁平足症候群」,而且以男性居多。他們通常會說:「我活了 30年,沒有人說我是扁平足。」「我爸爸媽媽都沒有扁平足。」「可是我有當兵啊,體檢時沒診斷出扁平足!」「我上次有做足測,測出來足弓正常。」此時,我都會笑笑跟他們說:「你真的是扁平足,以上這些症狀你都符合。我看過很多例子了,相信我吧!」
間接扁平足特徵
若有以下情形,有極高的機率是扁平足,若不確定建議還是由專業醫師判斷較準確。
1.拇趾外翻
2.走路外八
3.足跟歪斜
4.前足寬扁
5.舟狀骨下降
6.第一趾骨下降
7.鞋子變形
正常拇趾向外的角度需小於 15°,超過即為拇趾外翻。常合併趾關節滑囊炎,會反覆發炎而非常疼痛。若無治療必定持續惡化。需使用鞋墊改善整體足部力學狀態。

橫弓、滑囊炎、無橫弓支撐,因此各腳趾受體重影響

X光之下的拇趾外翻角度向外歪斜變形
健康的腳趾
健康腳趾的定義是:每一根趾頭都正常朝前,無爪狀勾起,趾間空隙固定,無跨趾、外翻等現象。任何腳趾變形、爪狀趾,都會影響足部筋膜,最終影響到全身筋膜,不可不慎。擁有健康腳趾的要點:
1. 大小合適的鞋子:鞋子太小會導致腳趾擠壓變形,太大時足部需過度用力抓住鞋底,腳趾也容易變形。
2. 不穿過軟的鞋子:底部過軟足部會不自覺用力抓造成問題。
3. 穿五趾襪:此為最簡單並有效的方法。五趾襪可以長期維持腳趾的健康。
扁平足的治療
門診病患中有些跑者膝、髂脛束症候群(詳見本章最後「堡醫師小診所)改善很慢,其中很多其實是因為扁平足沒有矯正造成的。扁平足不一定是雙側同時出現,以下組合皆有可能:
1. 正常足+扁平足
2. 正常足+偏低足
3. 偏低足+偏低足
4. 扁平足+偏低足
扁平足可嘗試先放鬆足部、小腿過度緊繃的筋膜後,鍛鍊足部肌肉,便能小幅度改善足弓的狀況。(詳見本章最後「堡醫師小診所」)
當兩腳足弓不等高時易造成後續的骨盆歪斜、膝蓋痛等問題。矯正方式是使用特製鞋墊來改善下肢骨架的排列方式,直接撐出足部的立體三足弓構造,平均分散足部不平衡的壓力,達到改善的效果。特製鞋墊通常需較厚才能達到較好的支撐。最好的方式是做好鞋墊後,帶著鞋墊去挑鞋子。先取出鞋子原本的鞋墊,再放入特製鞋墊,試穿後大小適合再買鞋。
鞋子的種類最好是運動鞋類型,鞋面不宜太軟,需有支撐性,才能有矯正效果。鞋子楦頭需較寬,因為扁平足的人通常腳板較寬,腳趾才不會因過度擠壓而變形。若症狀較嚴重可選高筒鞋效果更佳,但缺點是穿起來較悶熱也較笨重。

Q:扁平足可以跑步嗎?
A:當然可以。堡醫師的朋友就是嚴重扁平足,但還是可以征服超馬、超級鐵人等比賽。扁平足只是腳部較容易感到不適,經過鍛鍊後還是可以正常運動喔!
 足弓拖鞋適合平常步行
足弓拖鞋適合平常步行
Q:小朋友要穿鞋墊到幾歲?
A:建議成長中的小朋友穿至成年不再長高為止。在成長過程中使用鞋墊,會使下肢排列較好較直,讓骨骼、肌腱、韌帶正常發展,成年後較骨骼不會定型為:前足寬扁、跟骨歪斜。成人可視自身狀況,若容易腳痠、膝痛、腰痛等,確定是扁平足引起,使用鞋墊會對生活品質有所幫助。
Q:鞋墊多久該換?
A:視活動量及體重而定。活動力高及體重較重的小朋友磨損較快,約 6個月到 1年更換。成人在一般活動量下約可維持 1 ∼ 3年。
Q:鞋墊要運動時穿,還是平時穿?
A:建議平日站立、走路時最好都有鞋墊支撐。若是短時間的運動如打球,人體自然會收縮足部肌肉,鞋墊的角色就沒那麼重要,而且可以減少運動時鞋墊的損耗。但若經濟無虞,穿著運動也無妨。
扁平足造成的全身影響
扁平足造成的全身問題,也是堡醫師的切身之痛。因為本身就有低足弓問題,加上運動讓足部過度使用,足部筋膜問題更是加雪上加霜,長久之後即影響全身造成全身疼痛。
堡醫師遇過無數肩頸痠痛的病人,不管怎麼按摩、捶打、吃藥、貼布、擦痠痛藥膏 ⋯⋯都治不好,更有人是從 20 ∼ 25歲開始,肩頸痠痛就再也沒好過!沒有這種痠痛問題的人其實難以理解,常會說:「你就是上班上太久啊!」「你就是姿勢不良啊!」「你就是缺乏運動啊!」 ⋯⋯追根究柢,其實都是扁平足惹的禍。成年後,因為柔軟度降低,需要工作、久坐,筋膜開始變硬、含水量下降,再藉由代償問題進而影響全身。解決這個問題最好的方法就是顧好下肢,特別是扁平足,上半身問題自然就能痊癒。
對足部本身而言,扁平足會因支撐力不夠而造成拇趾外翻、韌帶扭傷不易痊癒、足部肌肉痙攣痠痛等問題。更進一步甚至會影響腳踝、小腿、膝蓋及骨盆。

書籍資訊
◎圖文摘自如何出版, 侯鐘堡 著作《顧好下肢筋膜,全身痠痛out!:鐵人醫師最想告訴你的復健眉角》一書。
天啊!原來問題出在下肢筋膜!90%的痠麻痛,這樣就能根治
◆專攻運動傷害:作者身兼226K超級鐵人三項選手&復健科醫師,對於運動傷害更能感同身受、精準診斷。
◆從筋膜看全身:結合復健專科與運動醫學知識,以筋膜角度,從足部找出全身痠痛根源。
◆自己在家做復健:利用簡易檢測及彼拉提斯伸展筋膜,教你行得正坐得直,徹底擺脫痠麻痛。
◆解答復健迷思:推翻傳統對復健治療的刻板印象,推廣正確的運動&保養觀念。
◆補充復健新知:運動治療+復健治療雙管齊下,對症下藥。
•更多如何出版《顧好下肢筋膜,全身痠痛out!》資訊 請點此
責任編輯/瀅瀅
Q:扁平足可以跑步嗎?
A:當然可以。堡醫師的朋友就是嚴重扁平足,但還是可以征服超馬、超級鐵人等比賽。扁平足只是腳部較容易感到不適,經過鍛鍊後還是可以正常運動喔!

足弓拖鞋適合平常步行
Q:小朋友要穿鞋墊到幾歲?
A:建議成長中的小朋友穿至成年不再長高為止。在成長過程中使用鞋墊,會使下肢排列較好較直,讓骨骼、肌腱、韌帶正常發展,成年後較骨骼不會定型為:前足寬扁、跟骨歪斜。成人可視自身狀況,若容易腳痠、膝痛、腰痛等,確定是扁平足引起,使用鞋墊會對生活品質有所幫助。
Q:鞋墊多久該換?
A:視活動量及體重而定。活動力高及體重較重的小朋友磨損較快,約 6個月到 1年更換。成人在一般活動量下約可維持 1 ∼ 3年。
Q:鞋墊要運動時穿,還是平時穿?
A:建議平日站立、走路時最好都有鞋墊支撐。若是短時間的運動如打球,人體自然會收縮足部肌肉,鞋墊的角色就沒那麼重要,而且可以減少運動時鞋墊的損耗。但若經濟無虞,穿著運動也無妨。
扁平足造成的全身影響
扁平足造成的全身問題,也是堡醫師的切身之痛。因為本身就有低足弓問題,加上運動讓足部過度使用,足部筋膜問題更是加雪上加霜,長久之後即影響全身造成全身疼痛。
堡醫師遇過無數肩頸痠痛的病人,不管怎麼按摩、捶打、吃藥、貼布、擦痠痛藥膏 ⋯⋯都治不好,更有人是從 20 ∼ 25歲開始,肩頸痠痛就再也沒好過!沒有這種痠痛問題的人其實難以理解,常會說:「你就是上班上太久啊!」「你就是姿勢不良啊!」「你就是缺乏運動啊!」 ⋯⋯追根究柢,其實都是扁平足惹的禍。成年後,因為柔軟度降低,需要工作、久坐,筋膜開始變硬、含水量下降,再藉由代償問題進而影響全身。解決這個問題最好的方法就是顧好下肢,特別是扁平足,上半身問題自然就能痊癒。
對足部本身而言,扁平足會因支撐力不夠而造成拇趾外翻、韌帶扭傷不易痊癒、足部肌肉痙攣痠痛等問題。更進一步甚至會影響腳踝、小腿、膝蓋及骨盆。

書籍資訊
◎圖文摘自如何出版, 侯鐘堡 著作《顧好下肢筋膜,全身痠痛out!:鐵人醫師最想告訴你的復健眉角》一書。
天啊!原來問題出在下肢筋膜!90%的痠麻痛,這樣就能根治
◆專攻運動傷害:作者身兼226K超級鐵人三項選手&復健科醫師,對於運動傷害更能感同身受、精準診斷。
◆從筋膜看全身:結合復健專科與運動醫學知識,以筋膜角度,從足部找出全身痠痛根源。
◆自己在家做復健:利用簡易檢測及彼拉提斯伸展筋膜,教你行得正坐得直,徹底擺脫痠麻痛。
◆解答復健迷思:推翻傳統對復健治療的刻板印象,推廣正確的運動&保養觀念。
◆補充復健新知:運動治療+復健治療雙管齊下,對症下藥。
•更多如何出版《顧好下肢筋膜,全身痠痛out!》資訊 請點此
◎圖文摘自如何出版, 侯鐘堡 著作《顧好下肢筋膜,全身痠痛out!:鐵人醫師最想告訴你的復健眉角》一書。
天啊!原來問題出在下肢筋膜!90%的痠麻痛,這樣就能根治
◆專攻運動傷害:作者身兼226K超級鐵人三項選手&復健科醫師,對於運動傷害更能感同身受、精準診斷。
◆從筋膜看全身:結合復健專科與運動醫學知識,以筋膜角度,從足部找出全身痠痛根源。
◆自己在家做復健:利用簡易檢測及彼拉提斯伸展筋膜,教你行得正坐得直,徹底擺脫痠麻痛。
◆解答復健迷思:推翻傳統對復健治療的刻板印象,推廣正確的運動&保養觀念。
◆補充復健新知:運動治療+復健治療雙管齊下,對症下藥。
•更多如何出版《顧好下肢筋膜,全身痠痛out!》資訊 請點此
責任編輯/瀅瀅


